pacemaker
pacemaker
Dispositivo medico che, tramite impulsi elettrici, stimola la contrazione del cuore.
Struttura
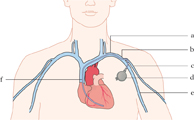
L’involucro del p. è costituito da un piccolo contenitore ermetico in titanio, materiale altamente biocompatibile. Al suo interno si trova un generatore costituito da una batteria al litio/iodio e complessi circuiti elettronici. Il generatore emette gli impulsi che vengono condotti al muscolo cardiaco da un conduttore a spirale elicoidale, ricoperto da materiale isolante, chiamato elettrocatetere. L’estremità prossimale dell’elettrocatetere è connessa al generatore da un conduttore elettrico isolato e l’estremità distale (elettrodo di stimolazione) è a diretto contatto con la parete interna del cuore, l’endocardio.
Tecnica di impianto
L’elettrocatetere viene inserito nella vena, in anestesia locale, per puntura diretta della vena succlavia o tramite incisione della vena cefalica a livello del solco deltoideo pettorale, e avanzato fino alla parete cardiaca atriale o ventricolare, sotto controllo radioscopico. L’estremità prossimale dell’elettrocatetere viene connessa al generatore, il quale è alloggiato in una tasca ottenuta in sede sottocutanea sottoclaveare al di sopra della fascia del muscolo grande pettorale.
Codice internazionale di identificazione
Per la denominazione dei p. si utilizza un codice internazionale a tre lettere nel quale la prima indica la camera cardiaca stimolata (A: Atrio; V: Ventricolo; D: A e V, cioè atrio e ventricolo), la seconda la camera da dove il generatore rileva il segnale elettrico cardiaco spontaneo del paziente (A, V, D), la terza la modalità di risposta del p. quando rileva un segnale spontaneo o indotto: il codice I sta per Inibito, ossia il p. si inibisce e non eroga nessun impulso se sente un’attività elettrica, e quindi funziona solo a domanda; T sta per Trigger («stimolo»), quando il p. eroga un impulso dopo un tempo prefissato e regolabile dall’esterno se sente un’attività elettrica spontanea o indotta; se la modalità è D, il p. risponde in entrambe le modalità descritte (I e T). Oltre a questi tre elementi del codice ne possono comparire altri che indicano la possibilità del p. di adattare la frequenza di stimolazione a parametri biologici ed elettromeccanici quali attività muscolare, frequenza respiratoria, temperatura, intervallo QT, rilevati da un sensore di attività (R), e la possibilità del p. di erogare terapie elettriche di prevenzione di tachiaritmie atriali (TP).
Tipologia
I p. si dividono in: monocamerali, bicamerali, tricamerali o biventricolari. I monocamerali prevedono l’inserimento di un solo elettrocatetere, generalmente nel ventricolo destro, e sono utilizzati nella bradiaritmia da fibrillazione atriale. I bicamerali prevedono l’inserimento di due cateteri, uno nell’atrio destro e l’altro nel ventricolo destro, e sono utilizzati nei blocchi atrio-ventricolari; i due cateteri consentono di stimolare l’atrio e il ventricolo in maniera sequenziale al fine di non perdere il contributo della contrazione atriale al riempimento del ventricolo. I p. tricamerali o biventricolari prevedono, oltre agli elettrocateteri nell’atrio e nel ventricolo destro, il posizionamento di un terzo catetere in una vena cardaica del ventricolo sinistro, tributaria del seno coronarico: la stimolazione contemporanea dei due ventricoli consente di aumentare la portata cardiaca e questi p. sono quindi indicati nell’insufficienza cardiaca.
Defibrillatori
I defibrillatori sono stimolatori in grado di interrompere le aritmie ventricolari pericolose tramite erogazione di uno shock elettrico o mediante stimolazione ventricolare ad alta frequenza. Questi p. sono dotati di sofisticati algoritmi che consentono il riconoscimento automatico delle aritmie e la contemporanea erogazione elettrica, idonea allo specifico tipo di aritmia. Sono quindi disponibili oggi p. che hanno le capacità, contenute in una singola unità, di erogare stimolazione antibradicardica, antitachicardica, biventricolare e shock elettrico tipo defibrillazione.
L’evoluzione tecnologica
Il pacemaker, il dispositivo medico che, tramite impulsi elettrici, stimola la contrazione del cuore, ha una storia ormai lunga, iniziata negli anni Venti del secolo scorso.
Gli inizi
I primi studi sul pacemaker risalgono agli anni 1926-1932 quando l’anestesista Mark C. Lidwill (1878-1968) in Australia e il cardiologo americano Albert S. Hyman (1893-1972), a cui si deve il termine pacemaker artificiale, negli USA riuscirono a stimolare il cuore tramite un ago inserito direttamente nel muscolo cardiaco. Venti anni dopo, nel 1950 l’ingegnere canadese John Hopps (1920-1998) realizzò quello che è considerato il primo pacemaker elettronico esterno. Gli impulsi elettrici erano trasmessi tramite un catetere bipolare agli atri usando un approccio transvenoso. Nel 1951, a Boston, il cardiologo Paul M. Zoll (1911-1999) inventò il primo pacemaker esterno, a stimolazione fissa, per il trattamento del blocco cardiaco. Gli elettrodi erano fissati con una cinghia sul petto sopra il cuore. Lo strumento era pesante e ingombrante, adatto solo per casi di emergenza, per l’irritazione della pelle e il dolore causati dalla stimolazione.
Gli anni d’oro del pacemaker
I primi anni Sessanta furono gli anni d’oro del pacemaker: in questo periodo numerosi ricercatori parteciparono al suo sviluppo, sfruttando la tecnologia del transistor, che permise lo sviluppo di stimolatori di dimensioni ridotte, e quindi impiantabili, con carica a batteria. Il primo impianto umano di un pacemaker completamente impiantabile avvenne in Svezia nel 1958 a opera dei chirurghi Rune Elmquist (1906-1996) e Åke Senning (1915-2000). Questo pacemaker stimolava i ventricoli tramite elettrodi epimiocardici, cioè impiantati nel miocardio per toracotomia, connessi al generatore posto nella parete addominale. Era un modello asincrono ossia funzionava a una frequenza di stimolazione fissa, indipendente dalla frequenza cardiaca spontanea. La tecnica per inserire un catetere permanente transvenoso bipolare fu sviluppata nel 1962 sia negli USA che in Svezia. La procedura transvenosa consisteva nell’incisione di una vena attraverso la quale si inseriva il catetere stimolatore che, con l’ausilio del controllo radioscopico, veniva avanzato e posizionato tra le trabecole muscolari del ventricolo destro. Nel periodo 1960-70 i cateteri transvenosi sostituirono quelli epimiocardici; pertanto i pacemaker e i cateteri furono impiantati senza la toracotomia e senza anestesia generale. Furono poi sviluppati i pacemaker a ‘domanda’, in grado di rilevare l’attività cardiaca e intervenire con il pacing (induzione dell’attività cardiaca) solo se indicato.
Perfezionamenti negli anni Settanta e Ottanta
Alla fissazione passiva del catetere all’endocardio del ventricolo destro si affiancò quella a vite, per un fissaggio attivo. La sostituzione della batteria mercurio/zinco con quella litio/iodio consentì un allungamento della durata del pacemaker da 1÷2 a 5÷10 anni. La batteria e il circuito furono inclusi in un contenitore di titanio e pertanto non è stato più necessario l’uso della resina epossidica e del silicone, prima utilizzati per isolare dall’ambiente esterno i componenti del pacemaker. L’avvento della radiofrequenza e della telemetria consentirono la programmazione non invasiva del pacemaker in base alle esigenze cliniche del paziente. Furono sviluppati i pacemaker bicamerali, capaci di percepire il battito cardiaco in atrio e in ventricolo e di stimolare entrambe le camere cardiache. La possibilità di rendere sincrona l’attività atrio-ventricolare consentì di preservare il contributo atriale al riempimento ventricolare. Agli inizi degli anni Ottanta lo sviluppo di terminazioni dei cateteri a rilascio di steroidi permise la riduzione della reazione infiammatoria tissutale, indotta dal corpo estraneo costituito dalla punta del catetere. La conseguenza fu la riduzione dell’innalzamento della soglia di stimolazione, cioè della quantità di energia necessaria per depolarizzare il ventricolo, con aumento della sicurezza del sistema.
L’era del pacemaker a frequenza variabile
A metà degli anni Ottanta, l’introduzione di un minuscolo sensore all’interno del contenitore del pacemaker, in grado di rilevare i movimenti del corpo e di regolare la frequenza del pacemaker tramite elaborazione del segnale del movimento, diede inizio all’era del pacemaker a frequenza variabile. Dal 1990 furono sviluppati i pacemaker guidati da microprocessori: dispositivi complessi con multifunzioni in grado di modificare automaticamente i loro parametri interni di stimolazione. Il modello di stimolatore a frequenza variabile si adegua automaticamente all’attività del paziente: quando compie una attività fisica il pacemaker interviene consentendo al cuore di accelerare il battito cardiaco; a riposo riporta il battito a un ritmo più lento.
Evoluzione del ruolo del pacemaker
Con il nuovo millennio il pacemaker subisce una fondamentale evoluzione: da stimolatore per il trattamento dei disturbi del sistema di eccito-conduzione diviene strumento per il trattamento dell’insufficienza cardiaca. Il pacemaker biventricolare, tramite un ulteriore catetere introdotto nel seno coronarico, permette di stimolare per via epicardica il ventricolo sinistro. Il ventricolo destro e il ventricolo sinistro vengono stimolati contemporaneamente per resincronizzare la loro attività: il primo attraverso i cateteri endocardici tradizionali e il secondo tramite il catetere epicardico nel seno coronarico. Ne consegue un aumento della frazione di eiezione, e quindi della portata cardiaca, con una riduzione dei sintomi dello scompenso cardiaco. Lo sviluppo tecnologico ha reso il pacemaker un strumento complesso, tale da richiedere al paziente periodici controlli per verificare il corretto funzionamento del dispositivo. La trasmissione telefonica dei dati a un server centrale via internet ne renderà possibile a breve, il controllo a domicilio.