menopausa
menopausa
Cessazione dei flussi mestruali. Da un punto di vista biologico la m. corrisponde all’esaurimento completo del pool di follicoli ovarici. Poiché con la progressiva diminuzione della riserva follicolare ovarica sono necessarie quantità crescenti dell’ormone follicolo-stimolante ipofisario (FSH) per stimolare la crescita dei follicoli residui, può accadere che, per un periodo più o meno lungo, i flussi mestruali scompaiano, per ricomparire a causa di una temporanea e parziale ripresa funzionale. Per questo motivo i due fenomeni non sempre coincidono temporalmente.
La perimenopausa
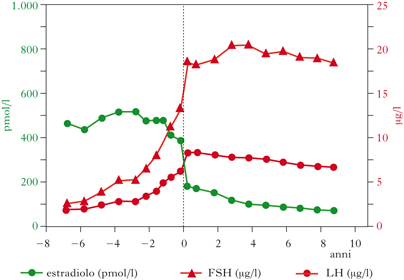
In senso clinico si ritiene certo l’avvento della m. dopo un anno di assenza del flusso mestruale, in presenza dei sintomi caratteristici, e si preferisce altrimenti parlare di periodo di transizione verso la m., o perimenopausa. Questo periodo va dal momento in cui iniziano a comparire irregolarità del ciclo mestruale fino a un anno dopo l’ultimo flusso; la durata del periodo di perimenopausa è in genere tra i due e i quattro anni. Da un punto di vista endocrino, durante il periodo che precede la m., oltre all’aumento dei livelli circolanti di FSH, vi è anche un aumento della secrezione di ormone luteinizzante ipofisario (LH); questo è tuttavia più tardivo ed è ben misurabile solo dopo che siano cessate le ovulazioni. Con la diminuzione del numero di follicoli, si ha anche una diminuzione della sintesi ovarica di estradiolo. Bassi livelli plasmatici di estradiolo ed elevate concentrazioni di FSH rappresentano i principali marcatori endocrini della menopausa. Il periodo della transizione menopausale è molto importante nella vita della donna, sia per le modificazioni che induce nell’organismo, sia per i sintomi che l’accompagnano e per le conseguenze che può avere a livello psicologico e sulla vita sessuale.
La post-menopausa
Oggi il periodo sempre più lungo della post-m. ha attirato l’attenzione di medici e psicologi: con l’aumentare dell’attesa di vita (che nella donna italiana supera gli 83 anni) questo periodo può risultare anche più lungo del periodo di fertilità. Nella casistiche italiane l’età media di insorgenza della m. è oggi di 49 anni con un intervallo tra i 45 e i 53 anni.
L’ipoestrogenismo marcato che si osserva in post-menopausa è la causa prima della sintomatologia vasomotoria (sudorazioni soprattutto notturne, vampate di calore, ecc.) che tanto disturba la grande maggioranza delle donne in questa fase della vita; esso inoltre contribuisce ad aggravare fenomeni di instabilità psichica (ansia, depressione, astenia, irritabilità, insonnia) che già iniziano a manifestarsi durante la perimenopausa. Con il tempo si associano altre problematiche anch’esse legate alla sostanziale diminuzione della secrezione di estradiolo. In post-menopausa, quest’ormone viene prodotto dal surrene, dal fegato e dal tessuto adiposo, ma in quantità insufficienti a prevenire il progressivo deterioramento di alcune strutture (atrofia connettivale ed epiteliale, osteoporosi, aterosclerosi). Va sottolineato come i cambiamenti osservati siano dovuti in parte alla cessazione della funzionalità ovarica, e quindi correlati alla menopausa, e in parte al processo di invecchiamento. A breve termine i disturbi più comuni dovuti alla carenza estrogenica sono la sintomatologia vasomotoria (l’85% delle donne in m., con il 15 % dei casi con disturbi del sonno e interruzione delle normali attività giornaliere) e i disturbi genito-urinari. Tra quest’ultimi, il sintomo più frequente è la secchezza vaginale che, nella maggior parte dei casi, si manifesta con difficoltà nel rapporto sessuale. Sul lungo termine, tre fenomeni hanno attirato l’attenzione delle donne e dei medici: la patologia cardiovascolare, quella neoplastica e l’osteoporosi.
L’HRT
Partendo dall’evento ormonale che caratterizza la menopausa e cioè la cessazione della produzione ovarica di estradiolo, negli anni Settanta del secolo scorso si è iniziato a trattare i disturbi della menopausa e a prevenire o curare i fenomeni atrofico-degenerativi a essa correlati con preparati a base di estrogeni. Tuttavia, nel tempo, dati epidemiologici certi hanno documentato un aumento, nelle donne trattate, dei casi di carcinoma endometriale. È stato a quel punto che si è aggiunto all’estrogeno un progestinico allo scopo di bloccare l’effetto proliferativo degli estrogeni sull’endometrio. Questa terapia combinata è oggi comunemente conosciuta come HRT (Hormone Replacement Therapy). L’uso dell’HRT produce effetti benefici sia a medio che a lungo termine. I più importanti sono quelli a carico del trofismo dell’apparato genito-urinario e del metabolismo osseo. Il primo è fondamentale per tutte le donne che desiderano una vita sessuale soddisfacente anche in post-menopausa; il secondo permette di diminuire drasticamente il rischio di fratture ossee in tarda età.
La controversia sui rischi da HRT
Il fenomeno che ha focalizzato l’attenzione dei ricercatori in relazione a potenziali benefici della terapia HRT è stato l’aumento del rischio cardiovascolare osservato in menopausa e gli effetti che gli estrogeni hanno su questo sistema. Il primo effetto, non-genomico, provoca vasodilatazione, mentre il secondo, genomico, è mediato dai recettori per gli estrogeni, e agisce sul danno vascolare e previene l’aterosclerosi. Nel tempo, una lunga serie di studi sembravano aver documentato come l’uso dell’HRT diminuisse il rischio cardiocircolatorio. Tuttavia, nel 2002 la pubblicazione dello studio chiamato WHI (Women’s Health Initiative) ha evidenziato come – almeno nel primo quinquennio di trattamento – non vi era alcuna riduzione negli accidenti cardiovascolari, se non addirittura un lieve, pur non significativo, aumento del loro rischio. Questo trial clinico caso-controllo, considerato assieme ad altri due studi, (HERS, Heart and Estrogen/progestin Replacement Study, ed ERA, Estrogen Replacement and Atherosclerosis), ha rivoluzionato il modo di vedere l’HRT, portando molti a consigliare un uso il più breve possibile della terapia ormonale (comunque meno di 5 anni), promuovendo al tempo stesso un miglior stile di vita, associato a una serie di presidi terapeutici specifici. La controversia sul mancato effetto protettivo dell’HRT sulla patologia cardiovascolare non ha però fatto passare in secondo piano l’altra fonte di preoccupazioni: un possibile aumento di neoplasie ormono-dipendenti. Per quanto concerne il cancro della mammella, una re-analisi (1997) di oltre 50 studi epidemiologici condotti su oltre 50.000 casi e quasi 110.000 controlli, ha concluso per l’esistenza di un aumento del rischio relativo di sviluppare la neoplasia del 2,3% per ogni anno d’uso di terapia sostitutiva. Questo aumento di rischio è dello stesso ordine di grandezza di quello che si ha in caso di menopausa ritardata (2,8% per ogni anno in più di flussi rispetto all’età media della menopausa). Non è stato ancora accertato se la terapia sostitutiva combinata estro-progestinica modifichi il rischio di cancro dell’ovaio; tuttavia se un aumento esistesse questo sarebbe minimo. Complessivamente si ritiene che la mortalità tra le donne che utilizzano la terapia ormonale sostitutiva e quelle che non ne fanno uso sia in sostanziale equilibrio, nel senso che il rischio globale non si modifica. Lo studio WHI, anche se rigorosamente condotto (per numero di casi, per l’uso di tecniche randomizzate e di doppio cieco) è stato sottoposto a un riesame critico che ha posto in evidenza delle gravi incongruenze: elevata età media del campione (62 anni), superiore a quella in cui mediamente la donna chiede di essere sottoposta a trattamento HRT, coincidente con la comparsa dei sintomi. Inoltre, è stato sperimentalmente accertato che l’estrogeno ha un effetto preventivo ma non curativo sul danno cardiovascolare. La re-analisi effettuata separando per gruppi le donne più giovani da quelle più anziane ha mostrato l’esistenza di un effetto positivo in chi aveva iniziato il trattamento al momento della cessazione dei flussi.