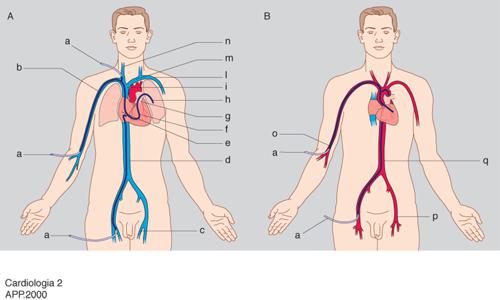
Cardiologia
Cardiologia
(App. V, i, p. 504)
Negli ultimi due decenni si è avuto un rapido progresso nell'ambito della conoscenza e della cura delle malattie che coinvolgono il cuore e l'intero apparato cardiovascolare; infatti si registra un notevole miglioramento della prognosi dei soggetti colpiti nella maggioranza delle diverse manifestazioni di queste diffuse patologie. Nonostante ciò, esse costituiscono, insieme ai tumori, le più frequenti cause di mortalità nel mondo, avendo sostituito in questo triste primato il ruolo che hanno avuto fino a cinquant'anni fa le malattie infettive, che ora causano invece una mortalità minore, grazie al beneficio delle efficaci terapie antibiotiche e delle vaccinazioni oggi disponibili. I progressi in ambito cardiologico riguardano sia la ricerca di base, sia le metodologie diagnostiche strumentali (comprese quelle interventistiche), sia soprattutto la terapia. In merito a quest'ultima, per la parte chirurgica si rinvia alla voce cardiochirurgia (App. V), per la parte medica e interventistica v. oltre: Terapia.
Ricerca di base
Negli ultimi anni si è verificata una crescita esponenziale nella ricerca di base, con un conseguente notevole incremento delle conoscenze dei meccanismi fondamentali e delle cure delle malattie cardiovascolari.
Al centro della ricerca scientifica si pone da tempo il tema dell'arteriosclerosi (v. App. V) per la sua stretta correlazione con lo sviluppo di malattie molto frequenti e potenzialmente letali, come l'infarto miocardico e l'ictus cerebrale.
Il riscontro di interazioni fra fattori genetici e ambientali nello sviluppo dell'arteriosclerosi sembra sempre più evidente, così come quello dell'efficacia del controllo dei vari fattori di rischio che favoriscono lo sviluppo di questo processo patologico. In tale contesto, la riduzione dei valori ematici di colesterolo con la dieta o con terapie specifiche (impiego delle cosiddette statine) si è dimostrata in grado di ridurre la mortalità e morbilità nei pazienti che avevano sofferto di infarto miocardico. Allo stesso modo, la terapia antipertensiva ha ampiamente documentato il beneficio che il controllo dei valori di pressione arteriosa determina nel ridurre l'incidenza di infarto miocardico e di ictus cerebrale.
Oltre ai fattori di rischio di arteriosclerosi più conosciuti, anche se purtroppo spesso ancora non adeguatamente valorizzati, quali ipertensione arteriosa, ipercolesterolemia, diabete, fumo di sigaretta, obesità, altri potenziali fattori sono stati recentemente posti all'attenzione della ricerca scientifica. L'aumento di alcuni parametri individuabili nel sangue (omocisteina, fibrinogeno, proteina C-reattiva, fattore VII della coagulazione, lipoproteina a) ed anche infezioni virali (Cytomegalovirus) o batteriche (Chlamydia pneumoniae) sembrano per es. correlati allo sviluppo dell'arteriosclerosi e alle sue complicanze cliniche.
Grande rilievo è pure riconosciuto alle alterazioni genetiche coinvolte in questi processi. È quindi facilmente ipotizzabile che lo studio di terapie (terapia genica) in grado di contrastare almeno alcune di queste alterazioni sarà nei prossimi anni un campo di ricerca fondamentale in c. come in altri settori della medicina. La possibilità di controllare l'espressione genica e di modulare le funzioni dei recettori e quindi di molti processi metabolici, oltre alla possibilità di rimpiazzare geni mancanti o malfunzionanti, potenzialmente responsabili di molte malattie, sono ipotesi di lavoro sempre più vicine alla loro applicazione pratica.
Epidemiologia e premesse sulle forme morbose principali
Anche i paesi a maggiore sviluppo industriale, nei quali è stata sicuramente più immediata l'applicazione pratica di tutte le scoperte effettuate, risultano particolarmente colpiti dalle malattie cardiovascolari, soprattutto da alcune forme, come le malattie coronariche tra cui l'infarto miocardico. In questo caso sono proprio alcune delle abitudini di vita caratteristiche delle società più ricche a favorire il manifestarsi della condizione che più frequentemente predispone alla genesi dell'infarto, cioè l'arteriosclerosi. Questa è infatti più frequente laddove esiste un maggiore consumo di grassi e di sale nella dieta, con conseguente possibile incremento nei soggetti dei valori di colesterolemia e di pressione arteriosa, ben conosciuti quali precisi fattori di rischio di malattie cardiovascolari e cerebrovascolari (ictus cerebrale). Il controllo di questi fattori di rischio, anche con i mezzi farmacologici più recenti, dimostratisi di notevole efficacia e tollerabilità per il paziente, e di altri noti fattori di rischio come il diabete e l'abitudine al fumo, ha permesso una riduzione nella popolazione generale (prevenzione primaria) dell'incidenza di malattie cardiovascolari quali l'infarto. Grande importanza, a tal fine, viene oggi conferita all'alimentazione, che dev'essere equilibrata e bilanciata nei suoi componenti, senza eccesso di alimenti salati, grassi o ricchi in zuccheri, e tale da comprendere un'assunzione adeguata di alimenti ricchi in fibre e vitamine (verdura, frutta). Anche il regolare esercizio fisico, e il conseguente controllo del peso corporeo, favorisce in generale tutto il metabolismo, con possibili effetti benefici sui valori di pressione arteriosa, nonché sulla colesterolemia e sulla glicemia.
Ancora più evidenti i benefici provocati dal controllo dei principali fattori di rischio e dalle opportune modificazioni dello stile di vita (dieta, attività fisica, astensione dal fumo) nei soggetti già colpiti da un infarto (prevenzione secondaria).
Oltre alle malattie coronariche, la cui espressione più classica e temuta è l'infarto, un'altra patologia di notevolissima diffusione in tutto il mondo - e quindi importante problema di salute pubblica anche per il costante aumento in termini di incidenza, prevalenza e mortalità - è rappresentata dall'insufficienza cardiaca, spesso condizione evolutiva finale di molte malattie cardiovascolari. L'incidenza di questa temibile condizione è di circa 1÷3 casi per 1000 pazienti all'anno negli adulti, che corrisponde per es. a 400.000 nuovi casi ogni anno negli Stati Uniti; la prevalenza, come pure l'incidenza, aumenta negli strati di popolazione più anziana, passando da livelli quasi insignificanti prima dei 45 anni, al 2÷5% nell'ottavo decennio di vita e a quasi il 10% dopo gli 80 anni; la mortalità per scompenso cardiaco è aumentata dell'82% fra il 1979 e il 1992 ed è quadruplicata a partire dal 1968, periodo durante il quale la mortalità per tutte le altre cause principali di morte cardiovascolare è stata in diminuzione.
In passato l'ipertensione arteriosa era la causa più frequente di scompenso cardiaco; di recente, però, l'insufficienza cardiaca è diventata spesso una complicanza più o meno tardiva delle malattie coronariche, e in particolare dell'infarto miocardico, specie quando questo è di notevoli dimensioni e quando porti a un sovvertimento della normale struttura e funzione dei ventricoli. Fra le cause che frequentemente possono determinare un quadro di scompenso cardiaco sono da segnalare anche le cardiomiopatie (dilatative, ipertrofiche, restrittive) nelle quali si manifesta una serie di condizioni morbose fra loro diverse quanto ad aspetti clinici e strumentali, oggi sempre meglio definite nelle loro caratteristiche dalla crescente disponibilità di metodologie diagnostiche anche non invasive.
Nei paesi industrializzati è in costante decremento la febbre reumatica (reumatismo articolare acuto), soprattutto per la migliore profilassi con antibiotici delle infezioni da streptococco, e quindi delle sue conseguenze, rappresentate a livello cardiaco in specie dalla comparsa di vizi valvolari (in particolare a carico della valvola aortica o di quella mitrale), le quali, se non trattate adeguatamente, possono nel tempo condurre all'insufficienza cardiaca. In tutti i paesi del mondo industrializzato si sono verificate notevolissime riduzioni di mortalità per cardiopatia reumatica; nel nostro paese essa è passata dal 62 per 100.000 al 9 per 100.000 pazienti nell'arco di quarant'anni.
In aumento è invece l'incidenza di endocardite infettiva (dovuta a infezioni microbiche dell'endocardio, specie quello valvolare), patologia molto grave e a decorso infausto se non curata. Questa infezione (che colpisce lo strato che riveste all'interno le cavità cardiache) può essere secondaria a procedure diagnostiche che richiedano un cateterismo dei vasi sanguigni; a volte interessa pazienti sottoposti a sostituzione chirurgica di una o più valvole (endocardite da protesi valvolare), in una percentuale del 2÷3% dei soggetti nell'anno seguente all'intervento e quindi nello 0,5% per ogni anno successivo; l'endocardite delle sezioni destre del cuore presenta invece una maggiore incidenza nei soggetti tossicodipendenti, per uso e scambio di siringhe non sterili.
Il pericardio (struttura che riveste esternamente il cuore) può anch'esso essere interessato con una certa frequenza da processi infiammatori (anche conseguentemente a infezioni batteriche o virali originate da altra sede), oppure da traumi e da tumori, specie per estensione di tumori delle vicine strutture del torace.
I tumori primitivi cardiaci sono rari (ne viene infatti riscontrata la presenza in meno dello 0,05% delle autopsie), mentre quelli secondari (metastasi) sono 30÷40 volte più frequenti.
Le cardiopatie congenite, malformazioni del cuore e dei grossi vasi prodotte da anomalie intervenute a vari stadi dello sviluppo fetale e già presenti alla nascita, mostrano un'incidenza di 1:120 nati vivi. In alcuni casi può essere riconosciuta una causa specifica, come certe anomalie cromosomiche o genetiche (trisomia 13, 18 o 21, sindrome di Turner), oppure malattie materne come il diabete, il lupus eritematoso sistemico, o alcune infezioni come la rosolia o la toxoplasmosi. Oggi, in aggiunta alle procedure chirurgiche più tradizionali, per il trattamento radicale o palliativo delle malformazioni congenite rivestono un ruolo importante tecniche di recente introduzione, quali l'applicazione transcatetere di dispositivi intracardiaci e intravascolari, con il vantaggio anche di una minore invasività. Per es., l'occlusione di un dotto arterioso pervio può essere ottenuta con l'apposizione di un dispositivo a ombrello o di una spirale. I difetti intracardiaci possono essere chiusi con ombrelli o dispositivi 'a bottone'. Stenosi (restringimenti) di vasi arteriosi, o di altri condotti ematici, possono essere corrette temporaneamente con la metodica dell'angioplastica a 'palloncino', oppure possono essere dilatate con successo mediante stent (supporti metallici espansibili) inseriti all'interno dei vasi sanguigni interessati dall'anomalia. Con tutte queste procedure, affiancate a quelle cardiochirurgiche (v. cardiochirurgia, App. V) è stato possibile migliorare la prognosi di molte cardiopatie congenite, per cui spesso il bambino con tali problemi raggiunge normalmente l'età adulta con buone aspettative di vita.
Negli ultimi anni, per il costante aumento del numero di persone (circa 14 milioni al mondo) infettate dal virus (HIV) responsabile della sindrome da immunodeficienza acquisita (AIDS), e anche per il prolungamento della sopravvivenza di questi pazienti grazie a terapie sempre più efficaci, sono emerse le complicanze dello stadio tardivo di tale infezione.
Tra queste, quelle cardiovascolari risultano associate a una prognosi sfavorevole a breve termine. La complicanza cardiovascolare più comune e pericolosa è l'insufficienza cardiaca sostenuta dallo sviluppo di una cardiomiopatia correlata al virus HIV che determina una disfunzione globale del ventricolo sinistro; altre manifestazioni meno comuni, nei pazienti infettati, sono il versamento pericardico, aritmie anche gravi con possibilità di morte improvvisa cardiaca, ed embolie sistemiche, spesso causate da endocarditi infettive.
Il principale aspetto da sottolineare, in termini sia quantitativi sia qualitativi, nell'ambito globale di interesse del campo epidemiologico e clinico delle malattie cardiovascolari, è comunque rappresentato dal progressivo invecchiamento della popolazione generale. Tale tendenza sarà sempre più marcata nel prossimo futuro, considerando le stime che prevedono che il 60% della popolazione europea nel 2025 avrà più di 60 anni. L'ulteriore prossimo prevedibile incremento dell'aspettativa di vita prodotto dagli effetti benefici della prevenzione primaria e secondaria sulla sopravvivenza, nonché il miglioramento delle possibilità diagnostiche e terapeutiche, indirizzeranno fatalmente le maggiori attenzioni sui problemi della salute delle fasce di età più avanzate, con importanti risvolti anche sui costi generali. Ciò che può essere previsto con certezza è che anche in futuro le malattie cardiovascolari rimarranno la principale causa di morbilità e mortalità, specialmente negli anziani. La prevalenza delle malattie di interesse cardiologico riguarderà, almeno nel 90% dei casi, soggetti con cardiopatia ischemica su base arteriosclerotica oppure soggetti con scompenso cardiaco.
Metodologie diagnostiche strumentali
L'elettrocardiogramma (ECG) rappresenta l'esame strumentale più classico e più 'semplice' nell'approccio al paziente con cardiopatia, nonché uno degli esami di screening effettuati nella prima visita di ogni soggetto, ai fini di un primo inquadramento clinico.
Da quando circa 30 anni fa Holter perfezionò un primo registratore portatile adatto a registrare l'ECG per tutta la durata di una giornata, la tecnica dell'elettrocardiografia dinamica si è andata via via affinando e le apparecchiature oggi disponibili permettono lunghi tempi di registrazione e una lettura sempre più rapida, con la possibilità di valutare sia eventuali alterazioni del tracciato dell'ECG in senso ischemico sia la presenza di aritmie (da un punto di vista qualitativo e quantitativo) mediante l'ausilio di sistemi computerizzati; tale metodica, oltre a permettere la registrazione elettrocardiografica di episodi ischemici, eventualmente anche in assenza del corrispettivo sintomatologico classico (dolori retrosternali), identificando così la cosiddetta ischemia silente, aiuta pure a documentare la presenza di aritmie più o meno gravi (precisandone la frequenza e distribuzione nell'arco della giornata), e in particolare quelle che configurano un elevato rischio di morte improvvisa. L'ECG dinamico rappresenta inoltre un mezzo di valutazione dell'efficacia della terapia antiaritmica.
Attraverso particolari apparecchiature è possibile poi anche registrare segnali terminali dell'attività elettrica cardiaca, non evidenziabili sul normale tracciato dell'ECG: è la registrazione dei postpotenziali (con tecnica dell'averaging, che avviene tramite amplificazione del segnale elettrico cardiaco di base), il cui riconoscimento riveste un significato prognostico in quanto la loro presenza favorisce l'innesco di aritmie potenzialmente gravi.
L'uso sempre più affidabile delle tecniche di registrazione elettrofisiologica endocavitaria, associata alla possibilità di stimolare il cuore in diverse sedi anatomiche valutando l'eccitabilità e la refrattarietà delle sue diverse zone, ha portato a una migliore conoscenza dei fenomeni elettrici caratteristici dell'attività cardiaca. Tali metodiche invasive, che non rappresentano indagini di routine, vengono effettuate solo in centri specializzati e in presenza di indicazioni specifiche: per es., particolari tipi di aritmie o la necessità di approfondire le cause di una sincope in pazienti nei quali gli esami neurologici e di valutazione cardiologica non invasiva siano risultati negativi.
Un'indagine strumentale che continua invece a rappresentare un esame fondamentale di screening nel paziente cardiopatico o con sospetto di malattie cardiache è la radiografia del torace. Le informazioni che derivano dall'esame radiologico del torace sono di rilevanza tale da renderlo un passaggio indispensabile e di grande importanza nella diagnosi delle malattie cardiache. I dati forniti vengono comunemente utilizzati per l'analisi delle dimensioni del cuore, delle sue varie strutture e dei grandi vasi sanguigni del torace, nonché degli effetti che le malattie cardiache producono a livello polmonare, e per la rilevazione di calcificazioni delle valvole cardiache, del pericardio e dell'aorta.
Negli ultimi due decenni alle metodiche radiologiche tradizionali si è aggiunta la tomografia computerizzata. Questa tecnica radiologica di imaging non ha peraltro raggiunto in campo cardiologico l'importanza fondamentale rivestita in molti altri campi della medicina clinica. Può rivelarsi particolarmente utile in casi selezionati, per es. nello studio del pericardio e delle calcificazioni delle valvole cardiache, oltre che nella valutazione dei grossi vasi, ma non costituisce di certo un'indagine di routine.
Ancora più recente, in termini di disponibilità pratica nell'uso medico, la risonanza magnetica nucleare (RMN) si sta distinguendo come metodica emergente, anche se ancora circoscritta a poche strutture specializzate. Può essere utilizzata nello studio della funzione meccanica e della perfusione (studio della circolazione delle coronarie) del muscolo cardiaco, delle malattie dell'aorta (dissezione aortica) e del pericardio, di tumori cardiaci o paracardiaci, di insufficienze valvolari e di cardiopatie congenite complesse.
Per es. si è dimostrata particolarmente utile per l'identificazione delle anomalie associate alla cosiddetta displasia aritmogena del ventricolo destro; questa rara patologia prevale in taluni gruppi familiari, si associa a rischio di morte improvvisa da causa aritmica anche in età giovane, ed è caratterizzata da infiltrazione grassa della parete del ventricolo destro, che va incontro a fibrosi e assottigliamento, talora sviluppando aritmie e alterazioni nella sua cinetica.
I continui progressi nel campo della risonanza magnetica, anche in termini di velocità di acquisizione delle immagini, fanno ipotizzare per essa un ruolo futuro sempre più importante nella cardiologia clinica. L'applicazione di questa metodica nello studio angiografico delle coronarie e della pervietà dei bypass aortocoronarici ha consentito di evitare il ricorso a manovre invasive.
Una nuova acquisizione in termini di metodiche diagnostiche per immagini in c. è costituita dalla tomografia a emissione di positroni (PET: Positron Emission Tomography; v. medicina nucleare, App. V, p. 376) ora disponibile anche al di fuori di laboratori sperimentali; essa promette consistenti future applicazioni sia nel campo della ricerca scientifica sia in quello della pratica clinica, specie per lo studio del flusso coronarico e del metabolismo miocardico.
Insieme all'ECG e alla radiografia del torace, allo stato attuale è comunque l'ecocardiografia, una delle numerose tecniche mediche di utilizzo degli ultrasuoni, l'esame di più largo impiego in c. (v. cardiologia, App. V, p. 505). L'ecocardiogramma permette una ben definita analisi dell'anatomia e del movimento delle valvole cardiache, delle alterazioni di dimensione e di movimento delle pareti e cavità cardiache, nonché la valutazione della capacità di contrazione dei ventricoli.
All'ecocardiografia classica (mono- e bidimensionale) si associano da qualche tempo con successo le metodiche Doppler e colorDoppler; in tal modo si possono misurare le velocità del sangue all'interno delle cavità cardiache, nei vasi e attraverso le valvole, permettendo diagnosi accurate, quantitative e qualitative, dei difetti delle valvole cardiache (stenosi e insufficienze) e delle strutture settali che separano gli atri e i ventricoli (setto interatriale e setto interventricolare). A volte queste immagini sono già sufficienti per avviare un'eventuale correzione cardiochirurgica delle anomalie riscontrate, evitando di dover sottoporre il paziente a procedure diagnostiche cruente e più complesse.
Nuove possibilità di precisazioni diagnostiche più sofisticate si sono presentate negli ultimi anni con l'impiego, ancora in attesa di una definitiva validazione, dell'ecocardiografia tridimensionale. È invece ampiamente usata e ritenuta valida l'ecocardiografia transesofagea, che permette, introducendo il trasduttore in esofago, il superamento di alcuni limiti tecnici dell'ecocardiografia classica: limiti conseguenti alle difficoltà che spesso si incontrano nella penetrazione attraverso i tessuti della parete toracica da parte del fascio ultrasonoro.
L'approccio transesofageo mostra elevata sensibilità diagnostica nei confronti di alcuni tipi di patologie (trombosi nelle cavità cardiache, patologie dell'aorta), e diviene elettivo quando siano necessarie informazioni quantitative non altrimenti ottenibili dalla tradizionale indagine transtoracica. Sempre maggiore consenso sta ottenendo poi l'ecocardiografia da stress. Questa può essere effettuata durante sforzo fisico, oppure utilizzando farmaci come il dipiridamolo e la dobutamina, con lo scopo di evidenziare condizioni di ischemia miocardica o di identificare la quota di miocardio vitale, quando sia necessario definire l'indicazione per una procedura cardiochirurgica. L'impiego delle prove farmacologiche, sebbene dimostratosi sicuro, viene solitamente riservato a soggetti che non siano in grado di svolgere uno sforzo fisico o per i quali risulti altrimenti controversa l'identificazione della quota di tessuto miocardico rimasto vitale.
Le tecniche di visualizzazione cardiaca mediante radioisotopi hanno avuto negli ultimi anni sempre maggiore applicazione per lo studio di pazienti affetti da ischemia coronarica, valvulopatie, cardiopatie congenite, cardiomiopatie o altre patologie. Esse sono ben tollerate per il soggetto, di relativa facile esecuzione, ma abbastanza costose.
Si dispone di due tipi di tecniche: quelle che visualizzano il miocardio ed eventuali zone infartuate (studi di perfusione) e quelle che permettono di valutare la funzione e i movimenti delle pareti ventricolari (ventricolografia). I radionuclidi impiegati in questa metodica sono soprattutto il ²⁰¹Tl (per lo studio della perfusione miocardica) e il ⁹⁹mTc (per quello della contrattilità ventricolare).
Nonostante l'utilizzo sempre più esteso e affidabile delle metodiche diagnostiche non invasive, il cateterismo cardiaco (fig. 1) mantiene un ruolo vitale nell'iter diagnostico di numerose cardiopatie e rimane tuttora un passaggio obbligato in molte situazioni per un completamento diagnostico. Con la grande diffusione delle varie metodiche di cateterizzazione e l'introduzione di materiali e tecniche sempre più affidabili, il rischio per il paziente è diventato minimo, anche per malati gravi o acuti e nel neonato grave.
L'indagine consiste nell'avanzare un catetere flessibile attraverso vasi venosi o arteriosi all'interno del cuore e dei grossi vasi ad esso contigui. Possono essere ottenuti con questa metodica elementi utili ai fini diagnostici, per es. attraverso prelievi bioptici o esami elettrofisiologici; durante il cateterismo possono essere misurate le pressioni all'interno delle cavità cardiache e dei grossi vasi, nonché la gittata cardiaca. Dati fondamentali, soprattutto nei pazienti candidati a interventi cardiochirurgici, sono inoltre spesso ottenuti dall'iniezione attraverso il catetere di un mezzo di contrasto opaco ai raggi X, che permette la visualizzazione radiologica delle cavità cardiache e dei grandi vasi (angiocardiografia). Con sempre maggiore frequenza l'esame angiografico è completato dall'arteriografia coronarica, introdotta circa 30 anni fa, che utilizza cateteri sagomati in modo tale da permettere un facile incannulamento degli osti coronarici. L'iniezione del mezzo di contrasto nel sistema arterioso coronarico permette di visualizzarlo radiologicamente, evidenziando per es. eventuali restringimenti (stenosi) di una o più arterie coronarie, di solito espressione di arteriosclerosi. Di questi restringimenti, che possono essere più o meno marcati, vengono determinate con accuratezza l'entità e le caratteristiche anatomiche, informazioni fondamentali per comprendere se sia opportuno o meno ricorrere a un successivo intervento cardiochirurgico (bypass aortocoronarico) o a una procedura interventistica immediata, che il cardiologo spesso effettua nella stessa seduta.
Metodologie cardiologiche interventistiche
In corso di cateterismo cardiaco e coronarografia è spesso possibile dilatare una o più arterie coronarie (angioplastica coronarica) che presentino stenosi con appositi cateteri a palloncino gonfiabile. Tale tecnica è oggi diffusissima in tutto il mondo e in certi casi può rappresentare un'alternativa al tradizionale intervento cardiochirurgico di bypass (v. chirurgia, in questa Appendice). Presenta percentuali di successo immediato di circa il 90%; nell'arco di qualche mese è possibile una recidiva della stenosi (ristenosi) in un 20÷30% dei casi, ma in tali casi la procedura è ripetibile.
Le percentuali di ristenosi sembrano ridursi in seguito all'applicazione (effettuata durante il cateterismo e dopo l'angioplastica) di particolari dispositivi metallici espansibili (stent) in grado di mantenere aperto il tratto di arteria coronaria precedentemente dilatato con il palloncino gonfiabile. Per prevenire la possibile formazione di un trombo occlusivo che spesso tende a formarsi nella sede dello stent (evento che vanifica il risultato della procedura e facilita l'insorgenza di complicanze anche gravi), si utilizzano di routine, con discreto successo, farmaci antiaggreganti piastrinici (in particolare l'associazione di aspirina e ticlopidina).
L'angioplastica con catetere a palloncino, con o senza l'applicazione di stent coronarici, rappresenta attualmente la procedura interventistica non chirurgica più usata per ripristinare il flusso di sangue nella o nelle arterie coronarie coinvolte da gravi processi arteriosclerotici che determinano il restringimento o l'ostruzione completa di questi condotti vascolari.
Lo sviluppo tecnologico ha comunque reso possibile ulteriori metodiche utili a tale scopo, che si stanno affiancando alle precedenti ormai consolidate. In particolare, sono oggi disponibili cateteri che permettono di 'tagliare' e anche rimuovere la placca arteriosclerotica che ostacola il normale flusso coronarico, mediante procedure denominate aterectomia direzionale (introdotta nel 1988) e rotazionale (nel 1993); un'altra metodica recentemente introdotta per tentare di eliminare le placche è l'angioplastica laser, che determina vaporizzazione a stato gassoso del materiale solido che costituisce la placca.
Tali nuove metodiche, pur rappresentando interessanti innovazioni, sono tuttora al vaglio di ricerche in grado di documentarne con precisione la reale efficacia, soprattutto nei confronti delle altre ormai consolidate procedure interventistiche. Attualmente rimangono quindi effettuabili in centri altamente qualificati e in pazienti attentamente selezionati.
Altre procedure interventistiche, anch'esse di competenza cardiologica ed effettuate con sempre maggiore frequenza, sono quelle praticabili a carico delle valvole cardiache. Si tratta delle tecniche di valvuloplastica con catetere a palloncino, che permettono la dilatazione di valvole cardiache (polmonare, aortica, mitrale) stenotiche; la valvuloplastica può essere praticata in parecchi casi, presenta una buona percentuale di successo, e, soprattutto, può essere impiegata in pazienti anziani o in così gravi condizioni da non poter sopportare il tradizionale intervento cardiochirurgico di sostituzione delle valvole malate.
Terapia
Principi generali di terapia
La ricerca farmacologica ha documentato in modo inequivocabile l'efficacia di certe terapie in alcuni contesti patologici di interesse cardiovascolare. Si è già accennato ai benefici della riduzione dei valori di pressione arteriosa e di colesterolemia ottenuti anche con la terapia medica (v. ipertensione arteriosa). Questo è stato possibile con farmaci in genere sempre più efficaci e sempre meglio tollerati per il paziente, anche conseguentemente all'introduzione di particolari formulazioni farmacologiche diventate disponibili nella pratica clinica negli ultimi anni.
È divenuta possibile in molti casi la somministrazione di farmaci attraverso la cute, o per la classica via orale ma con il vantaggio di un assorbimento graduale del principio attivo dal tubo gastroenterico e del mantenimento di concentrazioni costanti del o dei farmaci nel sangue per tutto l'arco della giornata. Ciò favorisce l'adeguata copertura dell'effetto farmacologico nelle ventiquattro ore e riduce la possibilità di effetti collaterali della terapia. Un risultato è una maggiore tollerabilità soggettiva del trattamento e quindi una maggiore adesione (compliance) del paziente al programma di terapia che gli è stato suggerito dal medico, con vantaggi in termini di effetti della cura.
La ricerca farmacologica, così come quella clinica, hanno progressivamente permesso di affrontare patologie un tempo gravate da prognosi pessime con risultati molto incoraggianti in termini di sopravvivenza e qualità di vita dei soggetti colpiti.
Per es., l'uso della terapia trombolitica, somministrata nelle prime ore dall'inizio dei sintomi di un infarto miocardico acuto, ha contribuito a una notevole riduzione di mortalità dei pazienti infartuati, che ora si attesta a circa il 5% durante la fase di ricovero in ospedale. Mortalità, questa, più che dimezzata rispetto a un passato non molto remoto in cui il soggetto poteva beneficiare solo di un ricovero in Unità di terapia intensiva cardiologica (UTIC), ove erano principalmente curate, in realtà, solo le complicanze dell'infarto e non le cause che lo producono. In mancanza di farmaci di comprovata efficacia, venivano in definitiva in primo luogo affrontate solo le 'complicanze elettriche' dell'infarto (le aritmie potenzialmente fatali), in particolare attraverso l'uso della defibrillazione elettrica.
Oltre alla terapia trombolitica, che agisce sulla causa prima dell'infarto, promuovendo cioè la dissoluzione del trombo che ostruisce rapidamente un'arteria coronaria e determinando così la morte (necrosi) delle cellule del cuore che sono normalmente vascolarizzate da quel vaso sanguigno, altre terapie farmacologiche si sono di recente dimostrate efficaci in questa frequente condizione clinica. I beta-bloccanti e l'acido acetilsalicilico (aspirina), e anche, come dimostrato negli ultimi anni, gli inibitori dell'enzima di conversione (ACE-inibitori: Angiotensin Coverting Enzyme Inhibitor) riducono non solo la mortalità a breve termine nell'infarto, ma anche quella a lungo termine.
Un'altra frequente e grave patologia cardiovascolare sulla quale sono stati profusi sforzi enormi sul piano della ricerca farmacologica e clinica è rappresentata dallo scompenso cardiaco.
La più importante acquisizione nel campo terapeutico dello scompenso è stata l'efficacia dimostrata dagli ACE-inibitori nel ridurre complicanze e mortalità di questa condizione clinica. Le sperimentazioni cliniche effettuate utilizzando questi farmaci, in discreta quota condotte anche in Italia (come quelle effettuate sui trombolitici), sono state conseguenti a dimostrazioni preliminari, sia sull'animale sia sull'uomo. Queste hanno focalizzato l'importanza del ruolo fisiopatologico svolto dall'attivazione di alcuni complessi sistemi di regolazione presenti nell'organismo, quali il sistema renina-angiotensina e quello simpatico, nella genesi e nel mantenimento delle condizioni di scompenso. Tale acquisizione scientifica, avvenuta negli ultimi quindici anni, ha permesso una quasi completa rivoluzione culturale nel campo delle conoscenze sullo scompenso cardiaco. Esso ora non è più visto solo come semplice perdita della funzione contrattile meccanica del cuore, ma come insieme di alterazioni cardiache e di alterazioni dei suddetti sistemi di regolazione neuro-umorale. È stato pertanto logico il tentativo clinico, in effetti ben riuscito sul piano dei risultati, di bloccare farmacologicamente l'abnorme attivazione di questi sistemi, per es. con gli ACE-inibitori, con il risultato pratico di notevole beneficio sia per la sintomatologia sia per la sopravvivenza dei pazienti con scompenso cardiaco.
Quando la terapia farmacologica non è più in grado di offrire un sufficiente grado di protezione sul paziente affetto da scompenso cardiaco in fase ormai avanzata, è allora spesso proponibile il ricorso al trapianto cardiaco, che dal 1985 è attuato anche in Italia.
Il trapianto permette una migliore sopravvivenza dei pazienti (anche per la sempre maggiore efficacia delle terapie antirigetto), che diventa dell'80% a due anni e del 60% a sei anni (rispetto alla sopravvivenza attesa in assenza di trapianto che è stimata attorno al 50% a 1÷2 anni).
Il limite applicativo maggiore del trapianto cardiaco è l'insufficiente disponibilità di donatori. In tutto il mondo si effettuano ogni anno solo 3500 trapianti, nonostante una sempre crescente domanda di organi da impiantare. Questa penuria di organi si traduce nell'elevata mortalità cui vanno incontro i pazienti in lista di attesa per un trapianto cardiaco. A fronte dell'estrema limitatezza di donatori, sono state prese in considerazione altre possibilità terapeutiche alternative, attualmente oggetto di notevoli ricerche, soprattutto con funzione di 'ponte' verso il trapianto. Fra queste, vengono proposti con crescente interesse i sistemi di assistenza ventricolare meccanica e gli xenotrapianti (per es. utilizzando cuori di maiale).
Principali malattie cardiologiche e loro terapia
Le malattie di interesse cardiologico più diffuse riguardano le coronarie (cardiopatia ischemica), le turbe del ritmo cardiaco (aritmie) e le malattie del muscolo (miocardio) cardiaco (cardiomiopatie). Con meccanismi diversi e con diversa incidenza, possono tutte portare a condizioni di scompenso cardiaco, sia con insorgenza rapida (scompenso acuto) sia con insorgenza e decorso più lento (scompenso cronico).
Malattia coronarica
La malattia coronarica è tipicamente sostenuta da alterazioni di tipo arteriosclerotico (placche) che coinvolgono le arterie coronarie, i vasi sanguigni deputati alla vascolarizzazione del cuore.
Come avviene in altri distretti arteriosi del corpo, l'arteriosclerosi di uno o più rami coronarici è un processo con tendenza evolutiva che, diventando col tempo più esteso, finisce col determinare un difficoltoso passaggio di sangue all'interno dei vasi interessati. Questa condizione facilita l'insorgenza di ischemia cardiaca, che si verifica quando il flusso coronarico regionale diventa inadeguato a soddisfare le esigenze metaboliche del miocardio (durante attività fisica o in condizioni di riposo).
I meccanismi che possono provocare ischemia cardiaca sono peraltro numerosi e molto più complessi rispetto a questa schematizzazione e rispetto a quanto si pensasse in passato. Per es., oltre all'arteriosclerosi coronarica, che finisce col determinare placche che restringono (stenosi) uno o più rami coronarici, un ruolo importante sembra poter svolgere anche lo spasmo (vasocostrizione improvvisa) di questi stessi rami. Lo spasmo sembra legato a una iperreattività (per motivi in gran parte sconosciuti) di un tratto di coronaria a stimoli vasocostrittori (anch'essi ancora oggi poco conosciuti) che portano a una costrizione inappropriata ed esagerata con conseguente occlusione totale o parziale della coronaria interessata.
Spesso, comunque, nell'ischemia miocardica si ravvisa una combinazione di più meccanismi. Qualunque ne sia l'origine, l'ischemia ha come conseguenza immediata la compromissione della funzione ventricolare, sia in diastole sia in sistole. Queste alterazioni della meccanica cardiaca sono seguite entro breve da alterazioni elettriche evidenziabili mediante l'ECG. L'insorgenza del dolore toracico tipico di questa condizione (spesso a localizzazione retrosternale, definito per la prima volta da W. Heberden nel 1772 dolore 'anginoso' o angina pectoris) è un evento più tardivo e incostante. Infatti è ampiamente documentato il fatto che un'alta percentuale (anche il 70%) di episodi ischemici transitori non si accompagna a sintomi (ischemia silente), così come, inoltre, è noto che una buona parte (circa il 10%) degli infarti miocardici ha un decorso assolutamente privo di sintomi e spesso viene diagnosticata solo successivamente attraverso ECG occasionali.
Talora un paziente con una o più stenosi coronariche può presentare per lungo tempo un quadro clinico di angina pectoris, magari conseguente a sforzi fisici, a emozioni o a esposizione in ambiente freddo, ma con una certa stabilità della sintomatologia (frequenza e durata degli episodi dolorosi, riproducibilità dell'entità dello sforzo in grado di determinare il dolore toracico). Questi casi sono solitamente abbastanza ben controllati dalle terapie generalmente usate (nitroderivati, calcioantagonisti, betabloccanti, antiaggreganti piastrinici).
Può avvenire, però, che all'improvviso la sintomatologia diventi 'instabile' (cosiddetta angina instabile), con episodi di dolore retrosternale più frequenti, più lunghi e insorgenti a livelli di sforzo minori rispetto al passato oppure a riposo. Più drammaticamente, il paziente può sviluppare infarto miocardico o addirittura andare incontro a morte improvvisa. La presenza di una stenosi coronarica, anche eventualmente in presenza di spasmi sovrapposti, non è comunque generalmente in grado da sola di spiegare tutto il fenomeno. Studi angiografici hanno infatti dimostrato che ciò che media il passaggio dall'angina stabile alle sindromi coronariche acute (angina instabile, angina vasospastica, angina variante, infarto) è, nella maggior parte dei pazienti, la formazione di un trombo coronarico. Questo può essere totalmente o solo parzialmente occlusivo, può essere reversibile o stabilizzarsi, e avere maggiore o minore propensione a propagarsi.
Le conseguenze cliniche di questo processo dipendono dalla rapidità di progressione del processo trombotico e dalla sua sede, entità e durata, così come dalla presenza ed efficienza di un circolo collaterale (che sopperisca alle necessità metaboliche del territorio miocardico che normalmente riceve sangue dall'arteria che si sta chiudendo). Inoltre dipendono dalla capacità globale dell'organismo di intervenire sul complesso equilibrio fra i fattori che causano la trombosi e quelli che favoriscono la sua dissoluzione (trombolisi). Se il trombo viene rapidamente dissolto, la conseguenza clinica più probabile è allora un episodio di angina pectoris, magari più lungo rispetto a quelli generalmente provati dal paziente. Se il trombo invece si stabilizza e si propaga, l'esito può essere l'infarto acuto. Se ciò avviene in una coronaria che irrora un territorio particolarmente vasto di miocardio, la conseguenza può anche essere la morte improvvisa (spesso dovuta ad aritmia fatale, come la fibrillazione ventricolare).
La trombosi di una coronaria rappresenta la causa diretta delle sindromi coronariche acute, fra cui l'infarto, ma è probabilmente solo la manifestazione ultima in cui confluiscono numerosi meccanismi, in gran parte ancora sconosciuti, che rappresentano il reale primum movens dell'intero processo occlusivo e che sono ovviamente oggetto di intensa ricerca da parte dell'intera comunità scientifica.
Negli ultimi anni è stata distinta un'ulteriore particolare forma di angina pectoris, inizialmente chiamata sindrome X e più recentemente angina microvascolare. I soggetti che presentano una sindrome X hanno coronarie normali all'esame coronarografico e un ECG da sforzo positivo; almeno per alcuni di questi pazienti è stata ipotizzata una ridotta capacità dei piccoli vasi coronarici a dilatarsi in seguito ad un aumento della domanda metabolica del miocardio oppure anche una loro vasocostrizione attiva. Si tratta comunque di pazienti che presentano una buona prognosi.
La più classica e la più grave manifestazione clinica nell'ambito delle coronaropatie è l'infarto miocardico. Nella maggior parte dei pazienti è impossibile identificare una causa precipitante. L'infarto si verifica più frequentemente al mattino fra le ore 10 e le 12 con un picco secondario al pomeriggio, in relazione con le variazioni circadiane di alcuni fattori circolanti che faciliterebbero il processo di formazione del trombo nonché lo spasmo coronarico. Nel 50% dei casi avviene a riposo e in un altro 10% di notte.
Si presenta con un dolore che per carattere e distribuzione è simile a quello anginoso, ma è di solito più intenso, più prolungato (più di 30 minuti) e non risponde alla somministrazione di nitrati. Poiché il quadro clinico può presentare numerose varianti, è fondamentale per la diagnosi sia la conferma mediante l'ECG sia la determinazione nel sangue di particolari enzimi (soprattutto la creatinfosfochinasi o CPK) che vengono liberati in circolo dalle fibre miocardiche che vanno incontro a necrosi.
Complicanze precoci dell'infarto possono essere, oltre alle aritmie potenzialmente fatali, la pericardite, l'insufficienza della valvola mitrale per rottura di un muscolo papillare, la rottura della parete libera del ventricolo sinistro o del setto interventricolare e lo shock cardiogeno. È comprensibile allora che per fronteggiare l'emergenza della fase acuta e delle possibili gravi complicanze siano state pianificate negli ospedali di tutto il mondo particolari strutture assistenziali, le Unità di terapia intensiva cardiologica, dedicate in buona parte alla cura del paziente con infarto miocardico. In esse vengono applicate le acquisizioni più recenti in termini di terapia, quali l'uso di farmaci trombolitici (streptochinasi, urochinasi, attivatore tessutale del plasminogeno - tp-PA -), che contribuiscono in modo sostanziale a limitare i danni prodotti dall'occlusione coronarica nella maggioranza dei pazienti. L'efficacia di questo tipo di terapia sulla disostruzione della coronaria e sulla sopravvivenza dei soggetti infartuati è però legata alla sua somministrazione nelle prime ore dall'insorgenza dei sintomi dell'infarto, quando ancora il processo è in evoluzione e la necrosi di una parte più o meno estesa di tessuto miocardico non è ancora del tutto completata.
Più tardivamente, possono comparire altre complicanze, come l'aneurisma ventricolare, l'angina postinfartuale, il reinfarto e lo scompenso cardiaco. In particolare, nella genesi dello scompenso cardiaco sembra avere un ruolo importante il complesso e progressivo rimodellamento dell'intera geometria del ventricolo infartuato (v. rimodellamento, in questa App.), che avviene a distanza variabile dall'evento acuto e che coinvolge sia le parti colpite dall'infarto sia le porzioni indenni, comportando alla fine la dilatazione del ventricolo e quindi la riduzione della sua capacità contrattile globale.
Aritmie
Per aritmia, secondo una definizione internazionale, si intende qualsiasi ritmo regolare o irregolare al di fuori del normale ritmo sinusale, che ha origine da una particolare sede, localizzata nell'atrio destro, denominata nodo del seno. Tale definizione generale non precisa però la sua sede in una delle parti del cuore, il meccanismo di generazione o la possibilità che l'aritmia dipenda da un disturbo della formazione e/o conduzione dello stimolo elettrico attraverso l'intera struttura cardiaca. Pertanto vengono solitamente e sistematicamente specificate la regolarità o irregolarità del ritmo, le caratteristiche della frequenza (bassa o elevata), la sede della struttura cardiaca interessata (atrio o ventricolo) e, quando possibile, il meccanismo elettrogenetico.
Secondo una classificazione ampiamente nota e accettata, le aritmie vengono suddivise in due gruppi fondamentali: le aritmie ipercinetiche e le aritmie ipocinetiche. Le aritmie ipercinetiche comprendono forme generalmente tachicardiche (con una frequenza maggiore di 100 battiti al minuto); quelle ipocinetiche forme bradicardiche (frequenza minore di 60 battiti al minuto) con un meccanismo predominante di deficit della funzione del normale segnapassi sinusale (nodo del seno) o di rallentamento o interruzione della conduzione del normale stimolo elettrico (originante dal nodo del seno) alle varie parti del cuore.
I termini di aritmia ipercinetica e ipocinetica si riferiscono all'attività elettrica della o delle camere cardiache interessate, e non a quella meccanica o alle conseguenze sulla portata cardiaca e l'emodinamica generale.
Il problema clinico fondamentale delle aritmie è rappresentato dalla necessità di un loro corretto inquadramento prognostico anche ai fini della valutazione di una reale necessità di trattamento del singolo soggetto nel quale si presentano.
Un primo sforzo è quello di cercare eventuali condizioni concomitanti, anche di natura extracardiaca, che facilitino l'insorgenza dell'aritmia e la cui correzione spesso è sufficiente per curarla. Esiste infatti sul piano dell'eziologia una serie di condizioni non strettamente legate all'esistenza di una cardiopatia che possono essere direttamente o indirettamente alla base di molti tipi di aritmia. Tali aspetti devono allora essere ricercati attentamente prima dell'impostazione di una terapia antiaritmica. Per es. disturbi elettrolitici (riduzione o aumento del potassio o del magnesio plasmatici), o dell'equilibrio acido-base (acidosi, alcalosi), oppure l'effetto di farmaci non strettamente cardiologici (antidepressivi triciclici, anestetici locali, sali di litio) o di pertinenza cardiologica (digitale, in caso di sovradosaggio) possono favorire l'innesco di aritmie anche gravi. L'iperfunzione della ghiandola tiroide può pure facilitare l'insorgenza di aritmie, di solito ipercinetiche. A volte gli stessi farmaci antiaritmici, paradossalmente, possono manifestare un effetto 'proaritmico' (capace, cioè, di indurre aritmia).
Accurata ricerca viene poi posta nel mettere in luce un'eventuale cardiopatia sottostante, per es. con mezzi ecocardiografici, anche per identificare i soggetti maggiormente a rischio. Le aritmie che insorgono su cuore sano, infatti, sono generalmente quelle meno pericolose e che meno richiedono un trattamento specifico antiaritmico.
Nell'ambito delle aritmie ipercinetiche ventricolari vengono allora distinte le aritmie benigne, senza rischio di morte improvvisa, le maligne o letali, in cui il rischio di morte improvvisa è grande in assenza di trattamento, e le potenzialmente maligne, che presentano un rischio di morte improvvisa di notevole variabilità, da scarso a elevato, in funzione per lo più del tipo e del grado della cardiopatia sottostante. Così, il trattamento delle forme benigne non è generalmente necessario, quello delle maligne è obbligatorio, quello delle forme potenzialmente maligne viene deciso di caso in caso.
Un'aritmia ventricolare maligna è rappresentata dalla torsione di punta (torsade de pointe), caratterizzata da una desincronizzazione ventricolare parziale (tachicardia ventricolare, con una fase lenta e una rapida) con possibilità di morte improvvisa. Spesso questa aritmia è sostenuta dalla cosiddetta sindrome da QT lungo, a volte congenita e favorita da abnorme e disarmonica stimolazione del sistema simpatico, e a volte ritenuta responsabile anche della cosiddetta morte improvvisa del neonato in culla. Tale situazione, riconoscibile mediante l'ECG per un allungamento dell'intervallo QT del tracciato, è nell'adulto più frequentemente secondaria a squilibri degli elettroliti plasmatici o all'uso di certi farmaci, e condiziona un particolare stato elettrofisiologico delle cellule muscolari ventricolari, con predisposizione all'innesco di aritmie gravi, quali, appunto, la torsione di punta.
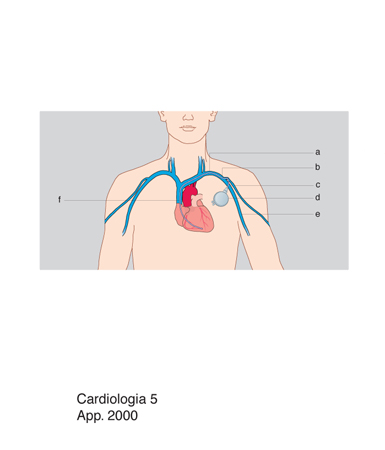
La possibilità di un trattamento elettrico delle aritmie ha trovato negli ultimi tempi grande impiego, in aggiunta alle terapie farmacologiche, sia nelle aritmie ipocinetiche sia in quelle ipercinetiche. In particolare, la tecnologia ha permesso un uso sempre più 'fisiologico' dei pacemaker (segnapassi), con possibilità di scegliere modalità di stimolazione non solo idonee a correggere il disturbo in atto, ma anche suscettibili di regolazione qualora l'evoluzione del quadro clinico lo richieda. Oltre all'impiego temporaneo in particolari situazioni cliniche, sempre più di frequente i pacemaker vengono impiantati come presidio definitivo nel paziente, garantendo protezione da molte aritmie altrimenti fatali.
Dai primi pacemaker a frequenza fissa di stimolazione, si è oggi arrivati a quelli multiprogrammabili e a quelli in grado di preservare la sequenza di attivazione tra atrio e ventricolo e di incrementare la frequenza di emissione dell'impulso in modo consensuale alle fisiologiche necessità metaboliche del soggetto. Oltre all'introduzione dei pacemaker bicamerali, che utilizzano più elettrodi intracavitari, posizionati in camere cardiache diverse, sono infatti oggi disponibili pacemaker (rate-responsive, fig. 2) in grado di aumentare la frequenza cardiaca e quindi la portata cardiaca adeguandosi alle modificazioni emodinamiche indotte dall'attività fisica. Essi utilizzano come guida alcuni parametri biologici ed elettromeccanici (per es. l'attività respiratoria o quella muscolo-scheletrica, oppure la temperatura del sangue) rilevabili con appositi sensori.
La terapia elettrica di stimolazione, oltre a permettere il controllo di numerose forme di aritmie ipocinetiche, ha acquisito anche un ruolo nell'interruzione di aritmie ipercinetiche parossistiche. Per es. la cardioversione elettrica, ossia l'erogazione attraverso il torace di una scarica quantificata in Joule, permette il ripristino di un ritmo sinusale o comunque di un ritmo cardiaco clinicamente valido in presenza di alcune aritmie parossistiche. Essa si realizza da molto tempo con sistemi esterni a piastre, ed è anche utilissimo presidio in emergenza (impiegato non solo a livello ospedaliero ma anche, ove disponibile, sul territorio) nel trattamento di aritmie rapidamente fatali, quali la fibrillazione ventricolare.
Un notevolissimo passo in avanti è stato fatto a partire dai primi anni Ottanta con la disponibilità clinica di un sistema endocavitario di defibrillazione totalmente impiantabile (sistema AICD, Automatic Implantable Cardioverter Defibrillator di Mirowski) che si è dimostrato in grado di riconoscere tachicardie e fibrillazioni ventricolari intervenendo automaticamente con scariche a bassa energia. Questo geniale sistema ha consentito di rivoluzionare l'approccio al paziente aritmico a rischio di morte improvvisa per aritmie ipercinetiche ventricolari maligne intrattabili, integrandosi con la terapia farmacologica e con la cardiochirurgia delle aritmie.
Quest'ultima permette di isolare o asportare con tecnica chirurgica zone aritmogene dopo la loro individuazione con particolari sistemi di mappaggio. Sono per es. possibili dissezioni chirurgiche, ablazioni con crioterapia oppure folgorazioni attraverso catetere delle zone responsabili di aritmie gravi che non beneficino adeguatamente della terapia farmacologica. Attualmente si è pure resa disponibile un'ulteriore metodica, che non richiede anestesia generale e risulta pertanto meno traumatizzante, caratterizzata dall'uso delle cosiddette radiofrequenze (ablazione endocavitaria con catetere a radiofrequenza).
Cardiomiopatie
Il termine cardiomiopatie, secondo un'accettata definizione dell'Organizzazione mondiale della sanità, è sinonimo di malattie del miocardio a causa sconosciuta. Queste costituiscono un gruppo eterogeneo di condizioni, complessivamente piuttosto frequenti in tutto il mondo e spesso di discreta gravità.
Si distinguono in tale contesto tre gruppi principali: le cardiomiopatie dilatative (disordini della funzione miocardica di pompa in cui predomina la dilatazione dei ventricoli e la riduzione della funzione di pompa ventricolare), probabilmente dovute a cause diverse (infezioni virali, predisposizione genetica, alcol, cobalto, deficit di selenio); le cardiomiopatie ipertrofiche, nelle quali spesso si ravvisa una base genetica, caratterizzate da un marcato ispessimento (ipertrofia) delle pareti del ventricolo sinistro (ed eventualmente del destro), gravate da mortalità non trascurabile (3% dei pazienti/anno) dovuta principalmente ad aritmie fatali; le cardiomiopatie restrittive, meno frequenti delle precedenti, anch'esse spesso dovute a cause sconosciute oppure presenti in corso di malattie sistemiche (sclerodermia, amiloidosi, sarcoidosi, emocromatosi), nelle quali le pareti ventricolari appaiono rigide e poco distensibili con conseguente deficit soprattutto a carico della funzione di riempimento (diastole) ventricolare.
Le cardiomiopatie, per l'eterogeneità del quadro anatomico e clinico con cui si manifestano, hanno prognosi variabile da caso a caso, ma generalmente non brillante. La possibilità di effettuare diagnosi precoci e di instaurare terapie farmacologiche mirate può migliorare il quadro clinico e la prognosi complessiva di questi pazienti. A volte è richiesto anche l'ausilio di trattamenti cardiochirurgici (cardiomioplastica dinamica e cardiomioplastica riduttiva del ventricolo sinistro, miotomia del setto interventricolare, fino al trapianto cardiaco nei casi a bassissima probabilità di sopravvivenza).
Bibliografia
A. Maseri et al., "Variant" angina: one aspect of a continuous spectrum of vasospastic myocardial ischemia, in The American journal of cardiology, 1978, pp. 1019-35.
WHO/ISC Task Force, Definition of terms related to cardiac rhythm, in The American heart journal, 1978, 95, pp. 796-806.
A. Maseri, Pathogenetic mechanisms of angina pectoris: expanding views, in British heart journal, 1980, pp. 648-60.
The GISSI Study Group, Effectiveness of intravenous thrombolytic treatment in acute myocardial infarction, in Lancet, 1986, 1, pp. 397-402.
B. Magnani, Cardiologia, Torino 1986.
The Cooperative North Scandinavian Enalapril Survival Study Trial Study Group, Effects of enalapril on mortality in severe congestive heart failure, in New England journal of medicine, 1987, 316, pp. 1429-35.
The SOLVD Investigators, Effect of enalapril on mortality and the development of heart failure in asymptomatic patients with reduced left ventricular ejection fractions, in New England journal of medicine, 1992, 327, pp. 685-91.
M.D. Carlson et al., Right ventricular outflow tract ventricular tachycardia: detection of previously unrecognized anatomic abnormalities using cine magnetic resonance imaging, in Journal of the American college cardiology, 1994, 24, pp. 720-27.
S. Iliceto et al., Clinical use of stress echocardiography: factors affecting diagnostic accuracy, in European heart journal, 1994, pp. 672-80.
N.G. Pandian et al., Dynamic three-dimensional echocardiography: methods and potential, in Echocardiography, 1994, p. 237.
E. Ambrosioni et al., The effect of the angiotensin-converting-enzyme inhibitor zofenopril on mortality and morbidity after anterior myocardial infarction, in New England journal of medicine, 1995, 332, pp. 80-85.
M.R. Costanzo et al., Selection and treatment of candidates for heart transplantation, in Circulation, 1995, 92, pp. 3593-3612.
M. Di Carli et al., Relation among stenosis severity, myocardial blood flow, and flow reserve in patients with coronary artery disease, in Circulation, 1995, 91, pp. 1944-51.
W.G. Hundley et al., Noninvasive determination of infarct artery patency by cine magnetic resonance angiography, in Circulation, 1995, 91, pp. 1347-53.
A. Maseri, Ischemic heart disease. A rational basis from clinical practice and clinical research, New York 1995.
I.F. Palacios et al., Clinical follow-up of patients undergoing percutaneous mitral balloon valvotomy, in Circulation, 1995, 91, pp. 671-76.
P.J.R. Barton, Gene therapy - the state of play, in European heart journal, 1996, pp. 1295-96.
The Bypass Angioplasty Revascularization Investigation Investigators, Comparison of coronary bypass surgery with angioplasty in patients with multivessel disease, in New England journal of medicine, 1996, 335, pp. 217-25.
E. Braunwald, Heart disease: a text book of cardiovascular medicine, Philadelphia 1997⁵.
P.J. Schwartz et al., Heart disease, in New England journal of medicine, 1998, 338, p. 1709.